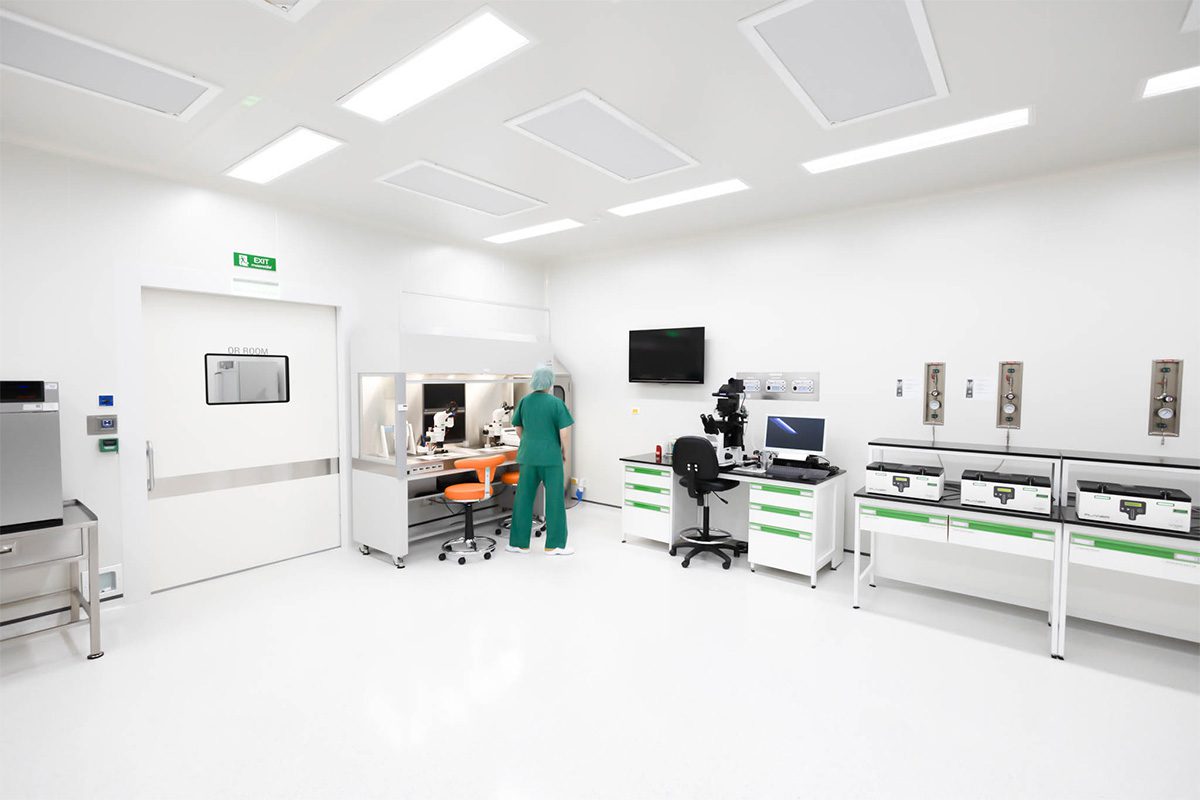
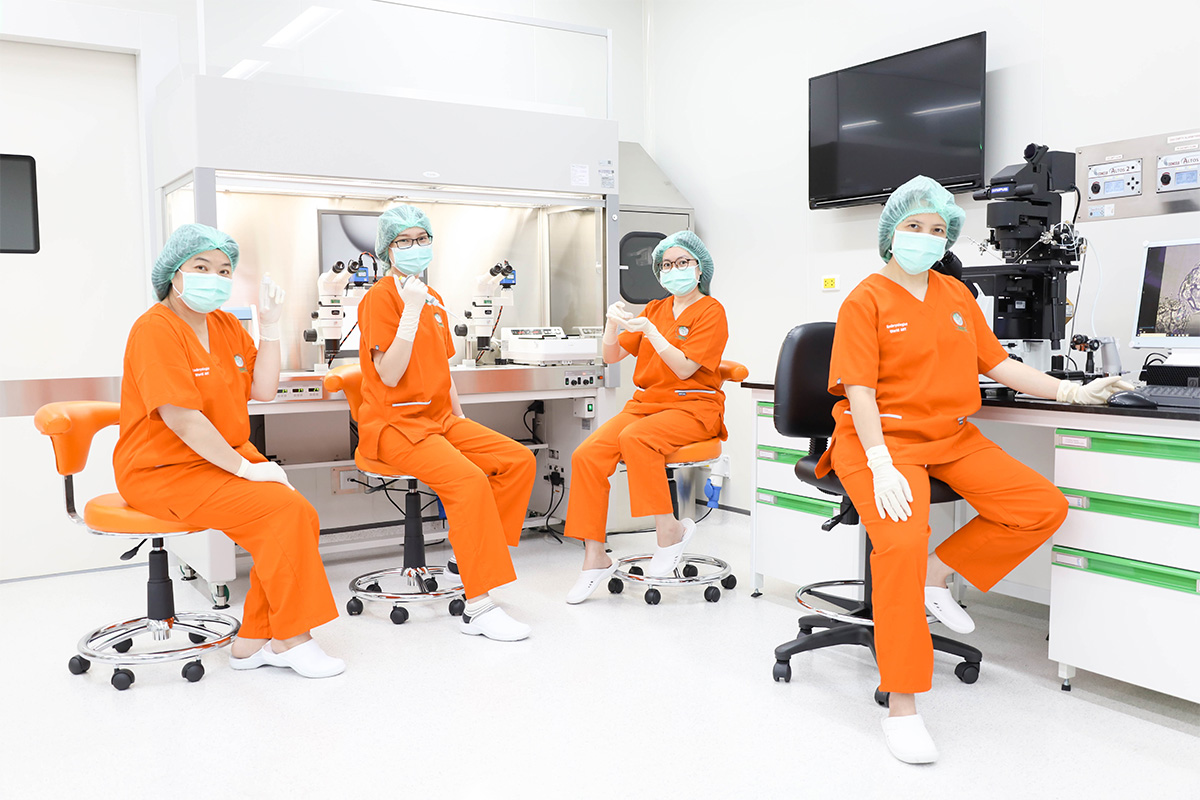
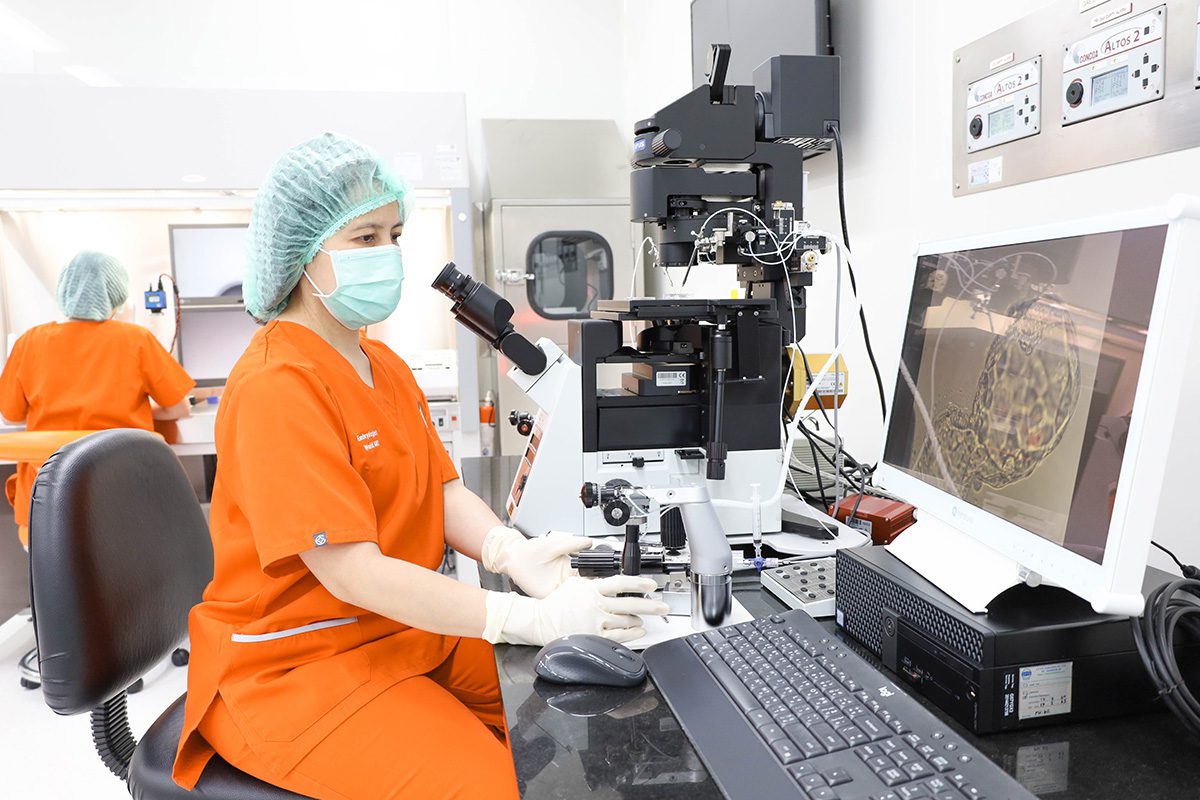
การทำเด็กหลอดแก้ว IVF/ ICSI เหมาะกับใครบ้าง
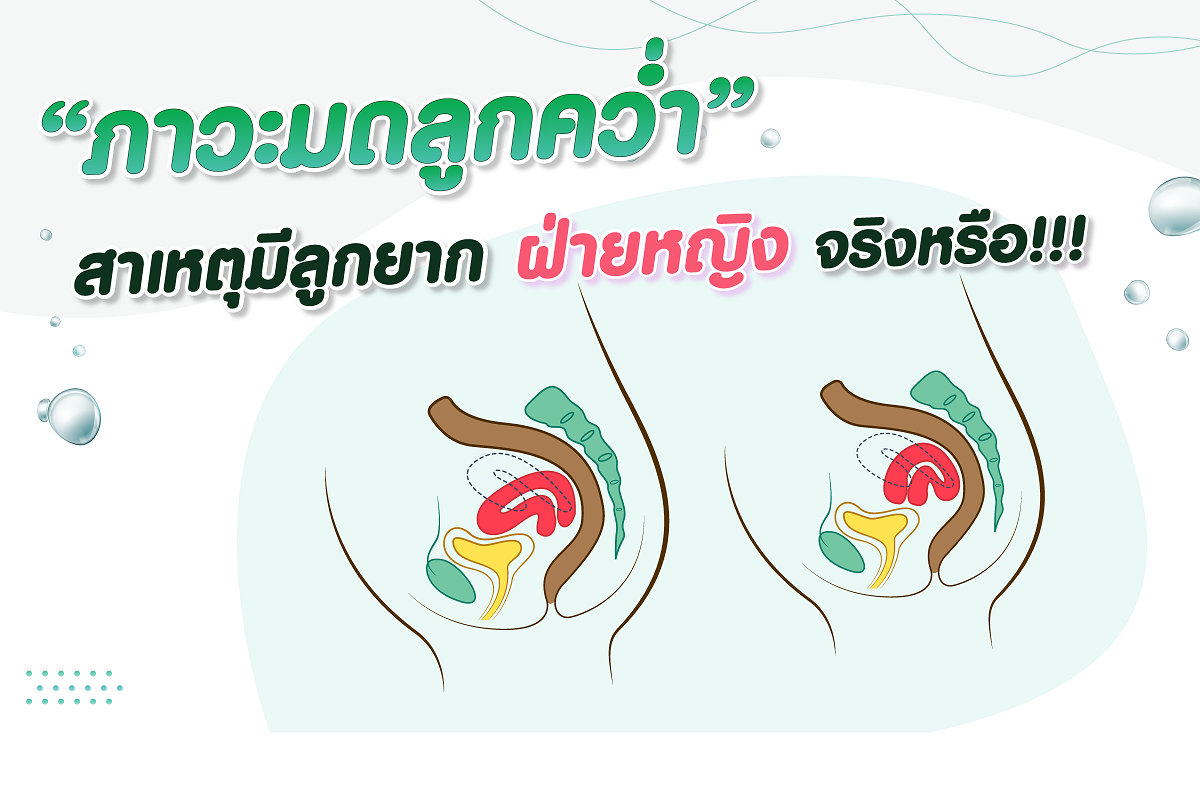
1. คู่สมรสฝ่ายหญิง มีท่อนำไข่ผิดปกติ เช่น ท่อนำไข่อุดตันทั้ง 2 ข้างหรือท่อนำไข่ถูกทำลาย หรือท่อนำไข่บวมน้ำ รวมทั้งผู้ที่ไม่มีท่อนำไข่จากความพิการแต่กำดนิด เป็นต้น
2. คู่สมรสฝายชาย ที่มีปัญหาเกี่ยวกับเชื้ออสุจิ ได้แก่ มีจำนวนอสุจิน้อย (Oligozoospermia), อสุจิเคลื่อนที่ได้ไม่ดี(Asthenozoopermia), อสุจิมีรูปร่างผิดปกติมาก (Teratozoospermia) รวมทั้งไม่พบตัวอสุจิ(Azoospermia)
3. คู่สมรสที่ยังไม่ทราบสาเหตุการมีลูกยาก และได้พยายามมีบุตรมามากกว่า 3 ปีแล้ว
4. คู่สมรสที่เคยใช้วิธีกระตุ้นการตกไข่และการผสมเทียม โดยการฉีดอสุจิเข้าสู่โพรงมดลูก (IUI) แต่ยังไม่ประสบความสำเร็จในการตั้งครรภ์หลายครั้ง
5. คู่สมรสที่ไม่ทราบสาเหตุของการไม่ตั้งครรภ์
6. ฝ่ายหญิงตรวจพบมีพังผืดในอุ้งเชิงกราน (Endometriosis)
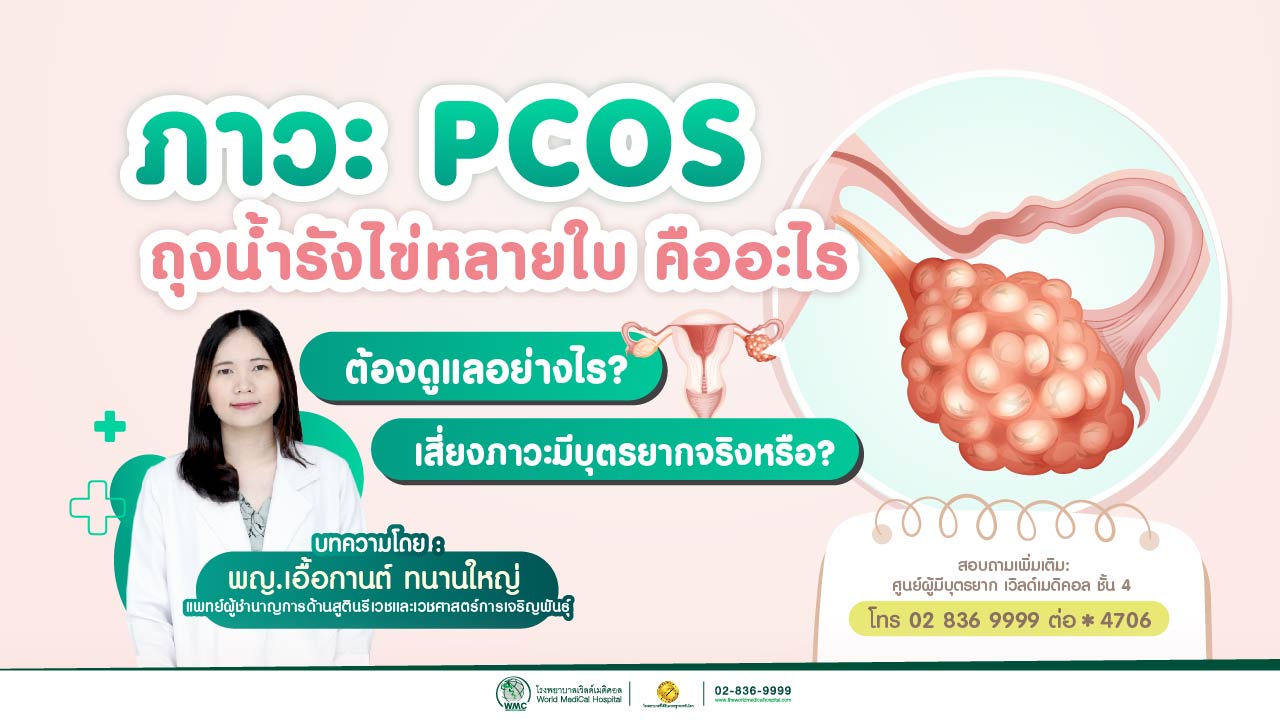
7. คู่สมรสที่ฝ่ายหญิงมีปัญหาไข่ไม่ตกเรื้อรังและล้มเหลวจากการรักษาโดยยากินหรือฉีด หรือผู้ที่มีปริมาณไข่เหลือน้อย (Low Ovarian Reserve)
8. คู่สมรสที่มีความเสี่ยงในการถ่ายทอดโรคผิดปกติทางพันธุกรรมไปสู่บุตร หรือมีประวัติตั้งครรภ์แล้วบุตรผิดปกติ หรือแท้งบุตรบ่อย ซึ่งเป็นกลุ่มคู่สมรสที่ต้องได้รับการตรวจวินิจฉัยตัวอ่อนก่อนการฝังตัว (PGT : Preimplatation Genetic Testing)
9. คู่สมรสที่ต้องการเก็บรักษาเซลล์สืบพันธุ์หรือตัวอ่อน ก่อนการรักษามะเร็งด้วยยาเคมีบำบัดหรือฉายแสงรักษา เช่น มะเร็งต่อมน้ำเหลือง มะเร็งเม็ดเลือดขาว หรือโรคอื่นๆ เช่น SLE เป็นต้น
10. ฝ่ายหญิงที่มีปัญหามดลูก เช่น ความพิการแต่กำเนิดของมดลูก หรือ ได้รับการผ่าตัดมดลูก เป็นต้น